A ASV tem vantagens significativas*
Em comparação com outras formas de terapia PAP, a Servoventilação Adapativa (ASV) pode ser a mais indicada no tratamento de alguns sintomas de DRS* incluindo melhoria do IAH, redução dos eventos respiratórios e a mitigação da sonolência durante o dia.
Para quem é indicada a terapia por ASV*?
Qualquer paciente com fração de ejeção do ventrículo esquerdo (FEVE) > 45% é elegível para ASV.1,2,3,4
O risco de mortalidade observado no SERVE-HF ocorre em pacientes com FEVE ≤ 45% em que os efeitos prejudiciais da ASV se correlacionam com a disfunção sistólica pré-existente do VE.5
A FEVE reduzida deve ser descartada antes de iniciar a ASV.1
Antes de utilizar a ASV, é importante garantir que a FEVE seja > 45%.
A ecocardiografia é recomendada para este fim.
Os testemunhos de especialistas1,2,3,4 e das autoridades de saúde afirmam que os pacientes com FEVE>45% permanecem elegíveis para a ASV quando exista um historial clínico fundamentado que justifique a sua utilização. A ASV é uma terapia que pode ser usada nestas diferentes situações: 1,2,3,4
– Insuficiência cardíaca com fração de ejeção preservada
– ACS associada à terapia a longo prazo induzida por opiáceos sem hipoventilação alveolar
– ACS idiopática ou Respiração de Cheyne-Stokes
– ACS Complexa/Emergente/Resistente
– ACS após AVC isquémico.
Desde maio de 2015,as autoridades de saúde francesas e alemãs concordaram em limitar a contraindicação de insuficiência cardíaca com fração de ejeção reduzida ≤45%.4
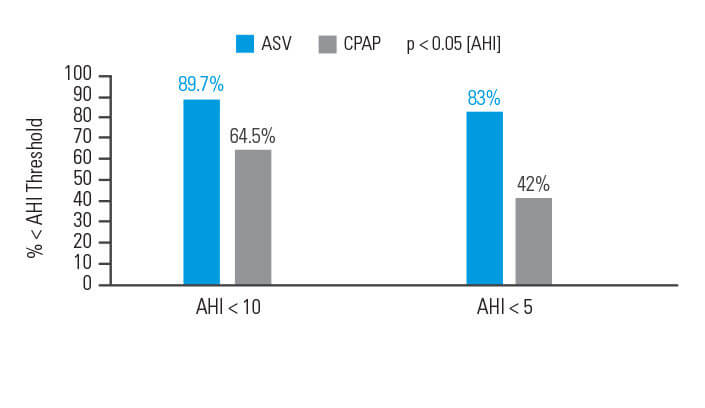
A ASV é melhor que CPAP no controlo de eventos respiratórios em doentes com ASComp
A ASV é melhor do que o CPAP no controlo de eventos respiratórios em pacientes com ASComp. Numa análise de intenção de tratamento, o sucesso (índice de apneia hipopneia [IAH] < 10) em 90 dias de terapia foi alcançado em 89,7% dos pacientes tratados com ASV e em 64,5% dos participantes tratados com CPAP.6
[N = 66, estudo aleatório prospetivo]
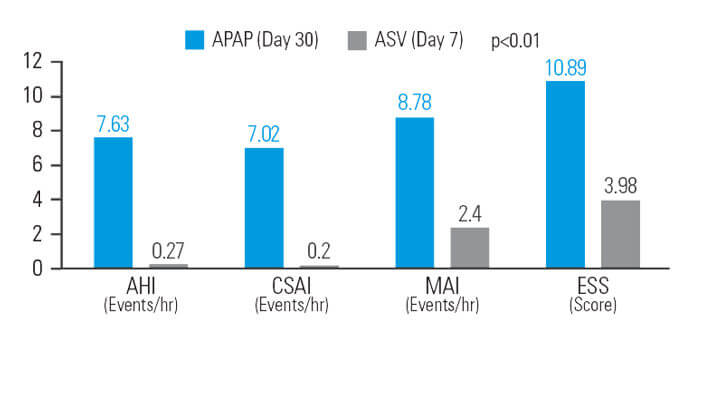
A ASV diminui a sonolência residual após terapia APAP em pacientes com apneia mista do sono
A ASV diminui a sonolência residual em pacientes com apneia mista do sono, após feita a terapia com APAP. Após 30 dias de tratamento com APAP, a ASV proporcionou uma redução adicional (em comparação com a referência) de 12,9% no IAH, 48,5% no índice de apneia central do sono (IACS), 26,1% no índice de microvigília (IMV) e 37,9% na Escala de Sonolência de Epworth (ESE) com pressão média semelhante.7
[N = 42, estudo sequencial]
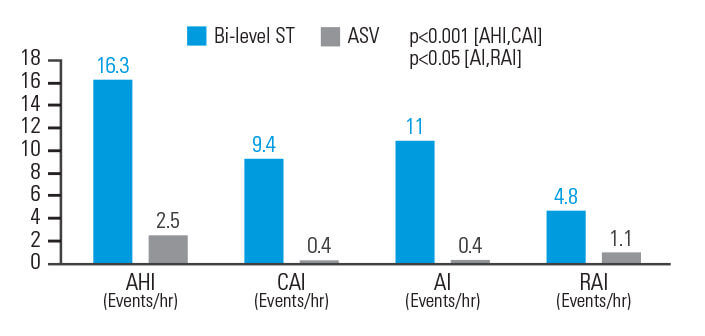
A ASV é melhor que modo ST em terapia binível na redução de eventos respiratórios em CSA induzido por opiáceos
A ASV é melhor do que o modo ST em terapia binível na redução de eventos respiratórios em ACS induzida por opiáceos. Na ACS induzida por opiáceos, a terapia por ASV reduziu o IAH em 84,7%, o Índice de Apneia Central (IAC) em 95,7%, o Índice de Apneia (IA) em 96,4% e o Índice de Vigília Respiratória (IVR) em 77,1%, quando comparado com modo ST. Os parâmetros respiratórios foram normalizados em 83,3% dos pacientes com ASV auto, mas apenas 33,3% dos pacientes com modo ST.8
[N = 18, estudo cruzado, prospetivo e aleatório de polissonografia]
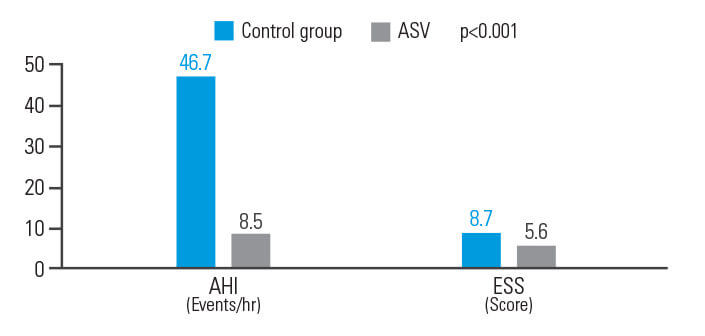
A ASV aumenta o IAH e a ESS em pacientes com AVC isquémico agudo
A ASV aumenta o IAH e a ESS em pacientes em recuperação de um AVC isquémico agudo. A terapia por ASV melhorou os resultados de pacientes em recuperação de um AVC isquémico agudo com ACS, reduzindo o IAH em 81,8% e a ESS em 35,6%.9
[N = 15, análise retrospetiva de um único centro]
A ASV melhora o débito cardíaco e o prognóstico na insuficiência cardíaca com fração de ejeção preservada*
A ASV aumenta o débito cardíaco e melhora o prognóstico de insuficiência cardíaca com fração de ejeção preservada*. Estudos prospetivos aleatórios e observacionais de insuficiência cardíaca (já apresentados e a serem publicados em breve) sugerem que a ASV pode ser benéfica em pacientes com insuficiência cardíaca com fração de ejeção preservada e naqueles que sofrem de ACS com apneia obstrutiva do sono coexistente.10 Atualmente, não há evidência de que esses pacientes corram qualquer risco ao realizarem terapia por ASV.
Estudos clínicos de ASV
Veja o que dizem os especialistas sobre a ASV
Saiba mais sobre as opções de tratamento

Tratamento para ACS
A servoventilação adaptativa (ASV)* é uma opção apropriada para o tratamento da maioria dos pacientes mais complexos.

Tratamento para AOS
A ResMed oferece uma vasta gama de opções de tratamento eficaz para AOS, incluindo CPAP, APAP, terapia binível (bilevel) e terapêutica com dispositivos orais.
Referências:
* A terapia por ASV é contraindicada em pacientes com insuficiência cardíaca sintomática e crónica (NYHA 2-4) com fração de ejeção do ventrículo esquerdo reduzida (FEVE ≤ 45%) e apneia central do sono predominante moderada a grave.
- d’Ortho et al. European Respiratory & Pulmonary Diseases, 2016;2(1):Epub ahead of print. http://doi.org/10.17925/ERPD.2016.02.01.1.
- Priou P & al. Adaptive servo-ventilation: How does it fit into the treatment of central sleep apnoea syndrome? Expert opinions. Revue des Maladies Respiratoires, 2015 Dec, 32(10):1072-81.
- Aurora RN & al. Updated Adaptive Servo-Ventilation Recommendations for the 2012 AASM Guideline: “The Treatment of Central Sleep Apnea Syndromes in Adults: Practice Parameters with an Evidence-Based Literature Review and Meta-Analyses”. Journal of Clinical Sleep Medicine, 2016 May 15, 12(5):757-61.
- Randerath W et al. ERJ Express. Published on December 5, 2016 as doi: 10.1183/13993003.00959-2016.
- AirCurve 10 CS PaceWave clinical manual July 2015.
- Morgenthaler et al. The Complex Sleep Apnea Resolution Study, Sleep, Vol. 37, No. 5, 2014.
- Su et al. Adaptive pressure support servoventilation: a novel treatment for residual sleepiness associated with central sleep apnea events, Sleep Breath, 2011;15:695-699.
- Cao et al. A Novel Adaptive Servoventilation (ASVAuto) for the Treatment of Central Sleep Apnea Associated with Chronic Use of Opioids, Journal of Clinical Sleep Medicine, Vol. 10, No. 8, 2014.
- Brill et al. Adaptive servo-ventilation as treatment of persistent central sleep apnea in post-acute ischemic stroke patients, Sleep Medicine 15, 2014;1309-1313.
- Bitter T et al. Eur Respir J 2010; 36: 385–392 06 Yoshihisa et al. European Journal of Heart Failure doi:10.1093/eurjhf/hfs197


